Anesthesie - Verdoving, narcose, pijnbestrijding
Laatste wijziging: 22-12-2025 Foldernummer: 1001
U krijgt binnenkort een behandeling, operatie of onderzoek waarvoor u een vorm van verdoving (anesthesie) nodig heeft. U krijgt deze verdoving van een gespecialiseerde arts, een zogenoemde anesthesioloog. In deze folder vindt u uitleg over de verschillende vormen van anesthesie en de gang van zaken. Waar in deze folder ‘operatie’ staat, kunt u ook ‘behandeling’ of ‘onderzoek’ lezen.
Wat is anesthesie?
Anesthesie is de verzamelnaam voor alle soorten verdoving. De bekendste zijn narcose en een ruggenprik. Het doel van anesthesie is:
- een comfortabele en veilige operatie;
- pijnbestrijding tijdens en na de operatie.
Voorlichting thuis of in het ziekenhuis?
Enige tijd voor de operatie krijgt u van het Opnamebureau een uitnodiging om een online vragenlijst in te vullen. Deze vragenlijst staat in uw patiëntdossier MijnHaga. U gaat naar www.hagaziekenhuis.nl/mijnhaga en logt in met uw DigiD. Daar vindt u al uw gegevens, afspraken en ook de voorlichting en vragenlijsten.
Vragenlijst
U vult de vragenlijst thuis in. Uw antwoorden staan direct in het Elektronisch Patiëntdossier (EPD) van uw behandelaars. Dit systeem is uitstekend beveiligd.
Animatiefilmpjes
Na het invullen van de vragenlijst ziet u in een animatiefilmpje hoe de verdovingstechniek werkt, hoe u zich moet voorbereiden op de operatie en wat u in het ziekenhuis kunt verwachten. U kunt de filmpjes rustig opnieuw bekijken, ook samen met een naaste. Deze informatie is altijd beschikbaar.
Wel of niet naar het preoperatief spreekuur?
Op basis van uw antwoorden in de vragenlijst bepaalt het systeem automatisch of er extra gezondheidsrisico’s zijn voor uw operatie.
Als u op basis van de vragenlijst niet naar het preoperatief spreekuur hoeft
Soms zijn er geen aanvullende risico’s en kan uw operatie doorgaan. Is dit het geval en bent u akkoord met de voorgestelde anesthesietechniek? Dan is een afspraak op het preoperatief spreekuur niet nodig. U ontvangt een uitnodiging, zodra uw operatie is ingepland.
Vindt u het toch prettiger om voor uw operatie persoonlijk contact te hebben of wilt u een van de andere anesthesietechnieken uit de folder bespreken? Dat begrijpen we heel goed. Aan het einde van de vragenlijst vragen wij of u een afspraak wilt. Dat kan altijd. Ook als het medisch gezien niet noodzakelijk is.
Als u op basis van de vragenlijst wel naar het preoperatief spreekuur moet
Bij sommige patiënten is vóór de operatie wel aanvullend (lichamelijk) onderzoek nodig. Dit is bijvoorbeeld het geval als u hartklachten heeft, medicijnen gebruikt of als andere factoren voor complicaties kunnen zorgen. Als dit voor u geldt, krijgt u altijd een afspraak op het spreekuur voor een aanvullend onderzoek. Veiligheid staat altijd voorop.
Tijdens deze afspraak onderzoeken we of verdoving (anesthesie) veilig is voor u. In overleg met u bepalen we of de operatie kan doorgaan en welke vorm van anesthesie u krijgt.
Wat neemt u mee naar het Preoperatief spreekuur?
- een recent overzicht van alle medicijnen die u (eventueel) gebruikt. U kunt een overzicht opvragen bij uw huisarts of apotheek;
- deze folder met uw eventuele vragen die u achterin kunt opschrijven;
- uw pacemaker-, ICD- of anesthesiepaspoort (als u die heeft);
- informatie uit een ander ziekenhuis (als u dit heeft).
Wat kunt u verwachten?
Een assistente ontvangt u aan de balie. Een doktersassistente doet vervolgens een kort vooronderzoek. Zij neemt onder andere uw antwoorden op de vragenlijst met u door. Geef ook verder alles door wat volgens u van belang kan zijn, bijvoorbeeld of u allergisch bent voor bepaalde stoffen. Het kan zijn dat een apothekersassistente de medicijnen die u eventueel gebruikt, (de dag voor uw afspraak) met u doorneemt en invoert in uw medisch dossier.
Hartfilmpje of bloedonderzoek
Afhankelijk van uw gezondheid en de aard van de operatie wordt er een hartfilmpje (elektrocardiogram) gemaakt en/of bloedonderzoek gedaan.
Bezoek aan de anesthesioloog
Hierna bezoekt u een anesthesioloog, een anesthesioloog in opleiding of een Physician Assistant. Deze doet een beperkt lichamelijk onderzoek en gaat na of anesthesie veilig is voor u. Na dit onderzoek bepaalt de anesthesioloog of Physician Assistant in overleg met u de best passende verdoving.
Een Physician Assistant richt zich op medisch technische zorg. Het zijn hulpverleners die geen arts zijn, maar specifiek opgeleid zijn om zelfstandig bepaalde taken van een arts over te nemen. Hun deskundigheid is gericht op specifieke patiëntengroepen. Voorbeelden van hun taken zijn het afnemen van een anamnese (ziektegeschiedenis), het uitvoeren van een lichamelijk onderzoek of het voorschrijven van medicijnen. Zij handelen onder de verantwoordelijkheid van een arts.
Voorbereiding op de operatie
Stop met roken
Rookt u? Stop hier dan mee. Voor enkele operaties is dit zelfs een eis. Bij mensen die roken geneest de operatiewond namelijk minder goed. Daardoor is de kans op een wondinfectie groter. Ook het resultaat van vooral een vaat-, darm- en hartoperaties is slechter. Mensen die roken hebben na een narcose meer kans op longproblemen en hoesten meer.
De operatiedatum
Als er geen extra voorbereidend onderzoek, een afspraak bij een andere specialist of een andere behandeling nodig is, keurt de anesthesioloog of de Physician Assistant u goed voor de operatie. Hierna kunnen de medewerkers van de afdeling Operatieplanning en het Opnamebureau de datum voor de operatie vastleggen.
Medicijnen
U stopt zo nodig (tijdelijk) met uw medicijnen
Gebruikt u medicijnen met aspirine-achtige stoffen en/of andere bloedverdunnende medicijnen?
Dan kan het zijn dat u hier van tevoren (tijdelijk) mee moet stoppen. Soms is het ook beter om bepaalde andere medicijnen korte tijd niet in te nemen. De anesthesioloog bespreekt met u wanneer en met welke medicijnen u eventueel moet stoppen.
U stopt (tijdelijk) met de volgende medicijnen:
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
U neemt de overige medicijnen in zoals u gewend bent:
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
Nuchter zijn
U moet voor de operatie ‘nuchter’ zijn. Dat betekent dat u vanaf een bepaalde tijd niet meer mag eten en drinken. Dit is belangrijk om misselijkheid, braken en terugvloeien van maaginhoud in uw keel te voorkomen. Dit kan namelijk levensbedreigend zijn. Volg de instructies voor eten en drinken daarom goed op.
Wordt u de dag voor de operatie opgenomen? Dan mag u:
- tot 6 uur voor de operatie eten;
- tot 2 uur voor de operatie heldere dranken gebruiken: zoals water, thee (aanmaak)limonade en koffie zonder melk/zonder melkpoeder, suiker mag wel;
- geen melkproducten, vruchtensap (behalve gefilterd appelsap), sap met vruchtvlees, troebel sap, Roosvicee of koolzuurhoudend drinken gebruiken.
Wordt u op de dag van de operatie opgenomen? Dan mag u:
- de avond voorafgaand aan de dag van de operatie na 24.00 uur (middernacht) niets meer eten;
- tot 2 uur voordat u zich in het ziekenhuis meldt helder drinken gebruiken: zoals water thee, (aanmaak)limonade en koffie zonder melk/zonder melkpoeder, suiker mag wel;
- geen melkproducten, vruchtensap (behalve gefilterd appelsap), sap met vruchtvlees, troebel sap, Roosvicee of koolzuurhoudend drinken gebruiken.
Medicijnen die u mag blijven gebruiken, kunt u met een klein slokje water innemen. Dat geldt ook voor de andere medicijnen die de arts u eventueel voor de operatie voorschrijft.
Op de dag van de operatie
Een goede voorbereiding op de operatie is belangrijk. Volg daarom de volgende instructies op de dag van de operatie goed op:
- draag geen sieraden of piercings;
- gebruik geen make-up, bodylotion en/of crèmes op uw gezicht en lichaam;
- verwijder nagellak of kunstnagels met een kleur;
- heeft u een gehoorapparaat, (gedeeltelijke) kunstgebit, contactlenzen of bril? Laat deze dan achter op de verpleegafdeling.
Op sommige afdelingen krijgt u bij een langere wachttijd voor de operatie elk uur nog iets te drinken aangeboden.
Naar de operatiekamer
Een verpleegkundige van de afdeling brengt u naar de voorbereidingsruimte van de operatiekamer.
Hier wordt u voorbereid op de operatie. U krijgt:
- een infuus: dit is een kunststof slangetje dat in een bloedvat wordt ingebracht;
- een bloeddruk-meetband om uw bovenarm;
- plakkers op uw borst voor bewaking van het hartritme.
U maakt in de voorbereidingsruimte kennis met de anesthesioloog en de anesthesiemedewerker.
Zij begeleiden u gedurende de hele operatie. Voordat u anesthesie krijgt, neemt het operatieteam de operatie volgens een vast voorschrift nog een keer door. Het team stelt u ook een aantal vragen. Dit zijn deels dezelfde vragen die andere zorgverleners u ook gesteld hebben. Deze vragen zijn bedoeld om verwisselingen of andere fouten te voorkomen. Alle zorgverleners die bij uw behandeling zijn betrokken, controleren zo op verschillende momenten of u de juiste persoon bent voor de juiste operatie. Na deze controle krijgt u een van de volgende vormen van anesthesie.
Vormen van anesthesie
Sedatie - lichte slaap
Sedatie is een vorm van verdoving waarbij u een verminderd bewustzijn heeft. Dit is vergelijkbaar met een lichte slaap. Sedatie wordt bijvoorbeeld toegepast bij darm- en longonderzoeken. Het is echter nooit gegarandeerd dat u helemaal niets meemaakt van de situatie om u heen, zoals bij algehele anesthesie (narcose). In combinatie met een ruggenprik (regionale anesthesie) of plaatselijke verdoving voelt u geen pijn. Anders dan bij narcose is het bij sedatie niet nodig om tijdens de operatie de luchtweg vrij te houden. Dit is een voordeel. Wel is vaak extra zuurstof via een slangetje bij de neus nodig.
Sedatie als aanvulling op ruggenprik en plaatselijke verdoving
Sedatie wordt bijna altijd als aanvulling gebruikt op een ruggenprik (regionale anesthesie) of plaatselijke verdoving. Meer informatie over deze vormen van anesthesie vindt u verderop in deze folder.
Algehele anesthesie - narcose
Bij algehele anesthesie brengt het anesthesieteam u in diepe slaap. U merkt helemaal niets meer van de omgeving om u heen. Algehele anesthesie wordt ook narcose genoemd.
Wat kunt u verwachten?
Op de operatiekamer sluit de anesthesieassistent u aan op de bewakingsapparatuur. Als u de anesthesie krijgt toegediend, krijgt u via het infuus een slaapmiddel, pijnstilling en soms een spierverslapper. U krijgt verder een kapje met zuurstof voor uw neus en mond. Dit is om uw longen goed te vullen met zuurstof.
Het anesthesieteam houdt u tijdens de operatie in slaap. Met bewakingsapparatuur en een beademingsmachine bewaakt het team voortdurend uw bloeddruk, hartslag, ademhaling en andere lichaamsfuncties.
Tijdens de narcose krijgt u een pijpje in de keel. Dit is nodig om de luchtweg tijdens de operatie vrij te houden. Als u uit de narcose ontwaakt, wordt dit pijpje weer verwijderd. Het kan zijn dat u daardoor na de operatie last heeft van een schorre stem of pijnlijke keel. Dit verdwijnt vanzelf.
Bijwerkingen of complicaties
Ernstige complicaties komen heel zelden voor. Als dit toch gebeurt, is het bijna altijd het gevolg van een onvoorziene omstandigheid. Het kan ook zijn dat de complicatie samenhangt met uw algemene gezondheidstoestand in combinatie met het type operatie. U krijgt tijdens het preoperatief spreekuur uitleg over eventuele bijzondere risico’s in uw geval.
|
Algehele anesthesie: mogelijke bijwerkingen en complicaties De meeste complicaties zijn tijdelijk of goed te behandelen. |
||
|
Gewoon Kans 1 op de 10 tot 100 |
Ongewoon Kans 1 op de 1.000 |
Zeldzaam Kans 1 op de 10.000 tot 200.000 |
|
Misselijkheid/braken |
Luchtweginfectie |
Oogschade |
|
Pijnlijke keel |
Blaasproblemen |
Ernstige allergische reactie |
|
Duizeligheid/wazig zien |
Spierpijnen |
Overlijden |
|
Rillen |
Verminderde ademhaling |
Schade door kapotte apparaten of materiaal |
|
Hoofdpijn |
Lip-, tong- of tandschade |
Onbedoeld bewustzijn hebben |
|
Jeuk |
Verergering bestaande ziekte |
|
|
Rug- en doorligpijn |
Verwardheid/geheugenverlies |
|
|
Pijn bij injectie |
Tintelingen/doof gevoel ledemaat |
|
Ruggenprik - regionale anesthesie
Met een ruggenprik wordt regionale anesthesie bedoeld. Er zijn twee soorten ruggenprikken.
Een ruggenprik met spinale anesthesie en een ruggenprik met epidurale anesthesie.
Ruggenprik met spinale anesthesie
Als alleen uw onderlichaam (onder de navel) plaatselijk verdoofd moet worden, is vaak zogenoemde spinale anesthesie mogelijk. Bij spinale anesthesie worden de grote zenuwen die vanuit het ruggenmerg naar uw onderlichaam en benen lopen, tijdelijk verdoofd. Dit gebeurt met een prik laag in de rug.
Wat kunt u verwachten?
De anesthesioloog vraagt u met een bolle rug te gaan zitten. Zo kan de anesthesioloog de naald eenvoudig tussen de lendenwervels inbrengen. De huid van de prikplaats wordt gedesinfecteerd en verdoofd. Dan volgt de ruggenprik. Het inbrengen van de naald is over het algemeen niet pijnlijk. Dit komt doordat het een hele dunne naald is. De naald is bovendien speciaal ontworpen om de met vocht gevulde ruimte onder het ruggenmerg zonder beschadiging van de daar lopende zenuwen te bereiken. Soms wordt zo’n zenuw tijdens het prikken iets opzij geduwd. U kunt dit voelen als een kort schokje naar de benen.
Binnen een paar minuten wordt uw onderlichaam gevoelloos. Dit duurt enkele uren. U kunt uw benen tijdelijk niet bewegen. Als de verdoving is uitgewerkt, komt de kracht en het gevoel in uw benen geleidelijk terug.
U blijft bij een ruggenprik in principe wakker. Maar meestal kan een ruggenprik gecombineerd worden met sedatie (lichte slaap). Zie het hoofdstuk ‘Sedatie’.
Ruggenprik met epidurale anesthesie
Een ruggenprik met epidurale anesthesie lijkt op een ruggenprik met spinale anesthesie. Het verschil is dat deze ruggenprik soms hoger op de rug geplaatst wordt. Ook blijft deze ruggenprik buiten de met vocht gevulde ruimte waar het ruggenmerg loopt.
Bij verwijdering van de naald plaatst de anesthesioloog een zeer dun flexibel slangetje (epiduraalkatheter) vlakbij de zenuwen. Bij epidurale anesthesie worden deze zenuwen via het slangetje tijdelijk verdoofd. Een epiduraalkatheter kan enige dagen blijven zitten.
Epidurale pijnbestrijding
Een belangrijk verschil met spinale anesthesie is verder dat epidurale anesthesie iets minder intens werkt. Een ruggenprik met epidurale anesthesie en verdoving via de epiduraalkatheter (slangetje) is dan ook vooral bedoeld voor pijnstilling ná de operatie. Dit wordt epidurale pijnbestrijding genoemd. Zie ook het hoofdstuk over pijnbestrijding na de operatie, verderop in deze folder.
Bij epidurale pijnbestrijding kan het gevoel tijdelijk veranderen en uw spierkracht tijdelijk minder zijn. U heeft minder kracht in de benen bijvoorbeeld. Als epidurale pijnbestrijding niet meer nodig is, wordt de katheter verwijderd. Dit is niet pijnlijk. U krijgt bij epidurale pijnbestrijding uit voorzorg vaak een blaaskatheter. Het kan namelijk zijn dat u door de verdoving tijdelijk niet zelf kunt plassen.
Combinatie epidurale anesthesie en algehele anesthesie
Een ruggenprik met epidurale anesthesie wordt vaak gecombineerd met algehele anesthesie (narcose). Bijvoorbeeld bij grote buikoperaties waarbij na de operatie veel pijn verwacht wordt.
Combinatie van twee ruggenprikken: spinale- en epidurale anesthesie (CSE)
Ook is er een combinatie van een ruggenprik met spinale anesthesie én epidurale anesthesie mogelijk. Dit wordt bijvoorbeeld gedaan bij ingrepen die lang duren of waarbij veel napijn verwacht wordt. U krijgt dan één prik.
Bijwerkingen of complicaties
Soms werkt de verdoving onvoldoende. De anesthesioloog kan dan extra verdoving geven. Het kan ook zijn dat alsnog algehele anesthesie nodig is. De anesthesioloog overlegt dit op dat moment met u.
Ruggenprik: mogelijke bijwerkingen en complicaties
De complicaties zijn afhankelijk van het soort ruggenprik.
De meeste complicaties zijn tijdelijk of goed te behandelen.
|
Gewoon Kans 1 op de 10 tot 100 |
Ongewoon Kans 1 op de 1.000 tot 10.000 |
Zeldzaam Kans 1 op de 10.000 tot 200.000 |
|
Misselijkheid/braken |
Te hoge verdoving |
Beschadiging zenuwwortel of ruggenmerg |
|
Lage bloeddruk |
Hoofdpijn |
Ernstige allergische reacties |
|
Niet kunnen plassen |
Flauwvallen |
Overlijden |
|
Beurse plek op prikplaats |
Bloeding op prikplaats |
Schade door kapotte apparaten of materiaal |
|
Jeuk |
Infectie vanuit prikplaats |
Plaatselijke verdoving
Plaatselijke verdoving is verdoving van zenuwen die buiten de wervelkolom lopen. Plaatselijke verdoving wordt ook locoregionale blokkade, perifere blokkade of plexus anesthesie genoemd. Bij plaatselijke verdoving schakelt de anesthesioloog zenuwen die naar het operatiegebied lopen tijdelijk uit. De anesthesioloog spuit hiervoor een verdovingsvloeistof in rond deze zenuwen.
Soms wordt plaatselijke verdoving gecombineerd met algehele anesthesie (narcose), spinale anesthesie (ruggenprik) of sedatie. U hoeft niet altijd in het ziekenhuis te blijven totdat de verdoving uitgewerkt is. Dat hangt onder andere af van de operatie en uw situatie.
Verschillende soorten plaatselijke verdoving
Er zijn veel verschillende soorten plaatselijke verdoving. Deze komen het meeste voor:
- halsprik: verdoving van de schouder en bovenarm;
- prik boven of onder het sleutelbeen: verdoving van de midden-bovenarm tot en met de midden-onderarm;
- okselprik: verdoving van de midden-onderarm tot en met de hand;
- liesprik: verdoving van het bovenbeen tot en met de voorzijde van de knie;
- achterbeenprik: verdoving van het onderbeen, de enkel en de voet;
- prik naast de wervelkolom: eenzijdige verdoving van een deel van de romp;
- prik tussen de spierlagen van de buikwand: eenzijdige verdoving van een deel van de buik.
Wat kunt u verwachten?
Om schade aan zenuwen te voorkomen, spuit de anesthesioloog de verdovingsvloeistof in met behulp van een echo-apparaat en soms een zogenoemde zenuwstimulator. Met dit apparaatje gaan uw spieren buiten uw wil om bewegen. Dit is niet pijnlijk. Om onbedoelde schade aan de zenuwen te voorkomen, krijgt u de prik als u nog wakker bent. De anesthesioloog merkt dan tijdig of de naald te dicht bij de zenuwen komt.
Korte tijd na de prik merkt u dat uw arm, hand, been of voet gaat tintelen en/of warm lijkt te worden. Dit gevoel verdwijnt binnen 10 tot 45 minuten. U kunt uw arm, hand, been of voet dan minder of niet meer bewegen. Afhankelijk van het gebruikte medicijn, duurt het 6 tot meer dan 24 uur voordat de verdoving helemaal uitgewerkt is. Beweging en gevoel keren langzaam terug. U kunt dan ook weer pijn voelen. Om (veel) pijn te voorkomen, is het belangrijk dat u de voorgeschreven pijnstillers volgens voorschrift gebruikt. Bij voorkeur voordat u pijn krijgt.
Bij bepaalde operaties laat de anesthesioloog tijdens het prikken een zeer dun flexibel slangetje ( perifere zenuwcatheter ) achter. Met een pomp kan via dit slangetje ook op de verpleegafdeling nog plaatselijke verdoving gegeven worden. U heeft daardoor minder pijn. Zie ook het hoofdstuk over pijnbestrijding na de operatie, verderop in deze folder.
Bijwerkingen of complicaties
Het kan gebeuren dat de verdoving onvoldoende werkt. Hoe groot dit risico is, hangt af van het type plaatselijke verdoving. Maar het risico is altijd minder dan 5%. De anesthesioloog test dit voor de start van de operatie. Soms kan de anesthesioloog een extra verdoving geven. Het kan ook zijn dat u alsnog een andere vorm van anesthesie krijgt. De anesthesioloog overlegt dit op dat moment met u.
|
Mogelijke complicaties en bijwerkingen van een blokkade De meeste complicaties zijn tijdelijk of goed te behandelen. |
||
|
Gewoon Kans 1 op de 10 tot 100 |
Ongewoon Kans 1 op de 1.000 |
Zeldzaam Kans 1 op de 10.000 tot 200.000 |
|
Veranderd gevoel tintelingen na 24 uur |
Veranderd gevoel tintelingen na 1 week |
Bloeding op prikplaats |
|
Mee verdoven van zenuw naar gezicht of naar middenrif (bij halsprik) |
Injectie van (een deel van) het medicijn in bloedbaan met tijdelijke klachten |
Ernstige allergische reacties |
|
Ingeklapte long bij prik in hals, bij sleutelbeen of naast de wervelkolom |
Epileptische aanval, reanimatie of overlijden |
|
|
Schade door kapotte apparaten of materiaal |
||
|
Infectie op prikplaats |
||
|
Blijvende beschadiging zenuw |
||
Na de operatie
U wordt na de operatie naar de uitslaapkamer gebracht. U wordt hier bewaakt en verzorgd door gespecialiseerde verpleegkundigen. U krijgt zo nodig extra pijnstillers. Terug op de afdeling kunt u nog slaperig zijn.
Pijnbestrijding na de operatie
Als de verdoving uitgewerkt is, kunt u pijn krijgen in het operatiegebied. Pijn na de operatie wordt veroorzaakt door weefselbeschadiging. Dit is bijna niet te voorkomen. Maar door (veel) pijn kunt u minder goed diep doorademen, ophoesten en het kan u zelfs dwingen om stil te blijven liggen.
Dit is niet bevorderlijk voor uw genezing. Goede pijnbestrijding na een operatie is daarom belangrijk. Om die reden krijgt u direct na de operatie op vaste tijden pijnstillers. Wij wachten daar dus niet mee totdat u pijn gaat krijgen.
Dit bevordert de genezing van de wond, versnelt het herstel en vermindert de kans op complicaties. Zeker bij aanvullende vormen van anesthesie zoals een epiduraalkatheter. U heeft daardoor minder pijnstillers met morfine nodig. Voor goede pijnbestrijding na de operatie schrijft de anesthesioloog van tevoren pijnstillers voor:
- de zogenoemde basis-pijnmedicatie;
- én extra pijnmedicatie voor het geval de basis-pijnmedicatie niet voldoende is.
Uw pijnscore
Om na te gaan of u minder of meer pijn krijgt en of de pijnmedicatie goed werkt, vraagt de verpleegkundige u enkele keren per dag of en hoeveel pijn u heeft. Dit is uw zogenoemde pijnscore. Score 0 betekent ‘geen pijn’. Score 10 betekent ‘meest denkbare pijn’.
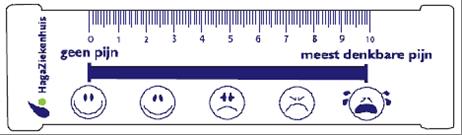
U krijgt zo nodig extra pijnstillers
Op basis van uw pijnscore krijgt u zo nodig extra pijnstillers, naast uw basis-pijnmedicatie. U kunt hier ook zelf om vragen.
PCA-pomp
Het kan ook zijn dat u extra morfineachtige middelen krijgt via een PCA-pomp aan een infuus. Met deze pomp kunt u uzelf met een druk op een knop een kleine dosis pijnstilling geven. U doet dit telkens als u (meer) pijn krijgt. De pomp is beveiligd zodat u uzelf nooit te veel pijnstilling kunt toedienen.
Naar huis na een dagbehandeling
Na uw bezoek aan de anesthesioloog/ Physician Assistant wordt een recept voor pijnstillende medicatie naar (uw eigen) apotheek gestuurd. Deze moet u gebruiken NA de operatie. Zorgt u dat u deze medicatie in huis heeft voordat de operatie plaats vindt. Deze pijnstillers kunt u combineren met Paracetamol, tenzij u hier een allergie voor heeft of geen paracetamol mag gebruiken. Paracetamol is de basis van de pijnstilling (zie hoofdstuk Welke pijnstillers zijn er?). Zoals hierboven beschreven mag bijna iedereen paracetamol gebruiken. Zorg ook dat u deze vast in huis heeft.
Pijnstillers kunnen uw reactievermogen een aantal uren beïnvloeden. Ook als u wakker bent. U mag daarom na een dagbehandeling beslist geen auto, fiets of ander voertuig besturen. Zorgt u er daarom voor dat iemand u na de operatie thuisbrengt. U mag ook geen machines bedienen. We adviseren u verder om op de dag van de operatie geen belangrijke beslissingen te nemen.
Houdt u er verder rekening mee dat u de eerste nacht na een dagbehandeling niet alleen thuis mag zijn. Woont u alleen? Vraag dan of een naaste een nachtje bij u logeert. Uw naaste kan dan bij eventuele problemen met de wond, bij (veel) pijn of andere problemen contact opnemen met het ziekenhuis. Of zo nodig andere hulp inschakelen.
Pijnbehandeling thuis na een operatie met opname in het ziekenhuis
Na de operatie kunt u pijn hebben. Als u in het ziekenhuis ligt, krijgt u direct na de operatie op vaste tijden pijnstillers. Wij wachten daar dus niet mee totdat u pijn gaat krijgen. In deze folder informeren wij u over de pijnstillers die u thuis kunt gebruiken.
Als de arts medicijnen heeft voorgeschreven dan haalt u deze op bij de apotheek. Bij uw ontslag schrijft de arts de pijnstilling voor die op de dag van uw opname voldoende was.
Hoe langer de operatie geleden is, hoe minder pijn u zult hebben. Daarom heeft u steeds minder pijnstilling nodig. Tijdens het afbouwen stopt u eerst met de zwaarste pijnstillers. Pas op het laatst stopt u met de milde pijnstillers. In elke verpakking zit een bijsluiter met uitgebreide informatie over het middel. Lees deze bijsluiter(s) aandachtig door.
Hieronder leest u hoe u de pijnstillers thuis kunt combineren en afbouwen.
Welke pijnstillers zijn er?
Paracetamol tabletten
Paracetamol is de basis van de pijnstilling. Bijna iedereen mag paracetamol gebruiken. Pas wanneer dit niet voldoende is, neemt u of krijgt u andere middelen erbij. Paracetamol is het middel waar u het langst mee door gaat. Paracetamol werkt 6 tot 8 uur per dag.
Dosering
De standaarddosering is 3 keer 2 tabletten van 500 mg per dag. Wanneer de pijn hevig is, mag u maximaal 2 weken nog 2 tabletten per dag extra gebruiken. Wanneer de pijn minder is en u geen andere pijnstillers gebruikt, kunt u op elk moment minder paracetamol gebruiken of ermee stoppen.
Naproxen tabletten
Wanneer de paracetamol niet voldoende pijnstilling geeft, wordt naproxen toegevoegd. Het is belangrijk dat u geen extra pijnstillers inneemt die u zelf koopt bij de drogist. Bijvoorbeeld de pijnstillers Advil, Brufen, Aleve en Voltaren. Deze hebben vaak dezelfde soort werking als naproxen.
Dosering
De dosering is 3 tabletten van 250 mg per dag. Twee weken mag u 1 tablet extra erbij nemen. Wanneer de pijn minder is, kunt u op elk moment minder innemen of stoppen.
Naproxen kan soms maagklachten veroorzaken. Voor sommige patiënten schrijft de arts daarom een maagbeschermer voor zoals pantozol of omeprazol. Als u met de naproxen stopt, moet u ook met de maagbeschermer stoppen.
Voor sommige mensen is naproxen geen goede keuze. Dit geeft uw arts aan.
Als paracetamol, met of zonder naproxen, niet voldoende pijnstilling geeft, kan de arts tramadol of oxycodon als extra pijnstilling voorschrijven.
Tramadol
Tramadol hoort net als morfine tot de groep opioïden, maar is minder sterk. De dosering is 1 of 2 capsules van 50 mg, afhankelijk van wat uw arts u heeft voorgeschreven. Als het nodig is mag u tot 3x per dag deze dosering van 1 of 2 capsules innemen. Het middel werkt 6 - 8 uur. Tramadol kan misselijkheid en obstipatie (darmverstopping) veroorzaken. Daarom krijgt u er vaak een laxeermiddel bij, zoals Movicolon of lactulose.
Meteen nadat u met de tramadol stopt, stopt u ook met het laxeermiddel.
Oxycodon
Het kan zijn dat bovengenoemde medicijnen de pijn niet voldoende onderdrukken op het moment dat u naar huis mag. Dan kan de arts in plaats van tramadol een sterker middel voorschrijven. Oxycodon werkt net als morfine. Het medicijn behoort tot de groep van de opioïden.
Oxycodon kan obstipatie (darmverstopping) veroorzaken. Daarom krijgt u er een laxeermiddel bij zoals Movicolon of lactulose. Als u met oxycodon stopt, stopt u ook met het laxeermiddel.
Pas op voor verslaving
Oxycodon is een goede pijnstiller. Maar dit middel heeft ook een nadeel: bij verkeerd gebruik of lang gebruik kan het tot verslaving leiden. Bij verslaving werkt het middel steeds minder goed en gaat u steeds meer gebruiken. Eenmaal verslaafd, is het moeilijk om weer van deze verslaving af te komen.
Daarom is het belangrijk dat u oxycodon alleen gebruikt als u daarbij de maximale dosis paracetamol en eventueel naproxen gebruikt. Wordt de pijn minder en heeft u deze onder controle? Dan adviseren wij u om zo snel mogelijk minder tabletten oxycodon te gebruiken. Het eerste middel dat u minder gaat gebruiken en waarmee u stopt is dus oxycodon.
U krijgt oxycodon met een lange werking of een korte werking. Het verschil in de korte en de lange werking is te lezen op het etiket van het doosje. Daarop staat :
- Langwerkend, ook wel genoemd: OxyContin, ‘verlengde werking’, ‘vertraagde werking’ of ‘met gereguleerde afgifte’ (MVA of MGA). De langwerkende oxycodon start binnen een uur en houdt ongeveer 12 uur aan.
- Kortwerkend, ook wel genoemd: ‘Instant Release’ of OxyNorm. De kortwerkende oxycodon start binnen een uur en werkt ongeveer 6 uur lang.
Hoe bouwt u de pijnstillers af na opname in het ziekenhuis?
Als u verschillende soorten pijnstillers gebruikt:
- begint u altijd eerst met het afbouwen van de oxycodon of de tramadol,
- daarna de naproxen,
- en ten slotte de paracetamol.
Het afbouwen van de oxycodon moet geleidelijk gebeuren.
Voor het afbouwen van de paracetamol, de naproxen en tramadol mag u zelf bepalen hoe snel u in het ziekenhuis dit afbouwt naar 2 of 1 keer per dag en stoppen.
Als u langwerkende en kortwerkende oxycodon heeft meegekregen naar huis, adviseren wij u om eerst de langwerkende oxycodon af te bouwen. De kortwerkende oxycodon neemt u daarna alleen nog in als u de pijn niet kunt verdragen. Daarna kunt u ook met dit medicijn stoppen.
Voorbeeld :
- U gebruikt al enkele dagen 2x per dag 10 mg langwerkende oxycodon. En als het nodig is maximaal 4 keer per dag 5 mg kortwerkende oxycodon.
- U begint met afbouwen. Gebruik nog maar 1 keer per dag 10 mg langwerkende oxycodon. U neemt dit tablet in aan het begin van de pijnlijkste periode (dag of nacht). Als u extra pijnstilling nodig heeft, kunt u ook nog de kortwerkende oxycodon gebruiken.
- Vervolgens stopt u helemaal met de langwerkende oxycodon. Als u pijn heeft gebruikt u alleen nog maximaal 4 tabletten kortwerkende oxycodon per dag.
- Na een tijd heeft u steeds minder kortwerkende oxycodon nodig, waardoor u ook met dit medijcijn kunt stoppen.
Omdat iedere patiënt de pijn anders ervaart zijn er verschillen in het tempo waarmee u kunt afbouwen. U krijgt een voorraad mee die ongeveer voor 1 week voldoende is. Dit hangt af van de operatie die u heeft ondergaan. Het is mogelijk dat u toch langzamer afbouwt en dat u extra pijnstillers nodig heeft. In die situatie kunt u contact opnemen met uw behandelend arts.
Medicijnen die u niet meer gebruikt, kunt u bij de eigen apotheek inleveren. De apotheek vernietigt deze.
Bij wie kunt u terecht met vragen?
Over de gang van zaken rond de operatie
Vragen over de gang van zaken rond de operatie kunt u tijdens het preoperatief onderzoek stellen aan de anesthesioloog. Aan het eind van de vragenlijst op “Mijn Haga” kunt u hiervoor een afspraak maken. Het is handig om u op dit gesprek voor te bereiden. Eventuele vragen kunt u achterin deze folder opschrijven.
Over de operatie
Vragen over de operatie kunt u stellen aan de arts die u opereert.
Over de operatiedatum
Met vragen over de operatiedatum kunt u terecht bij het Opnamebureau. De medewerkers van de polikliniek Anesthesiologie hebben geen inzage in eventuele wachtlijsten en de operatieplanning. Wel is het zo dat het Opnamebureau de operatiedatum alleen na goedkeuring door de anesthesioloog kan vastleggen.
Over uw medicijnen
Met vragen over uw medicijnen kunt u terecht bij uw huisarts en/of apotheek. Een recent overzicht van uw medicijnen kunt u bij hen opvragen. U heeft dit overzicht ook nodig voor het preoperatief spreekuur.
Over risico’s van anesthesie
Vraag tijdens het preoperatief onderzoek gerust aan uw anesthesioloog of de verdoving in uw geval bijzondere risico’s met zich meebrengt. Wilt u meer weten over alternatieve technieken (regionale anesthesie; een ruggenprik, of algehele anesthesie (narcose))? Vraag dan of uw anesthesioloog het verschil en de voor- en nadelen goed uitlegt. U kunt dan een weloverwogen keuze maken.
Tot slot
U kunt rekenen op een veilige behandeling. De afdeling Anesthesiologie van het HagaZiekenhuis maakt gebruik van de modernste bewakingsapparatuur. De medisch specialisten zijn bovendien geschoold in de laatste technieken. Zij geven hier vaak ook onderwijs in. Voor sommige toepassingen van medicijnen door anesthesiologen, bestaat geen officiële registratie. Terwijl dit wereldwijd en soms al tientallen jaren wordt gedaan. Er is dus veel ervaring hiermee en alle ins en outs rond deze toepassingen zijn bekend. Nieuwe en minder bekende technieken en medicijnen worden alleen voor (wetenschappelijk) onderzoek gebruikt. En pas nadat u hier toestemming voor gegeven heeft.
Uw vragen voor het preoperatief spreekuur
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
…………………………………………………………………………………………………………………
Niet vergeten mee te nemen
Vergeet niet het volgende mee te nemen naar uw afspraak bij de anesthesioloog of Physician Assistant:
- als u medicijnen gebruikt: een recente uitdraai van uw medicijnlijst. Deze lijst kunt u opvragen bij uw huisarts of apotheek.
- deze folder (waarin u uw vragen op kunt schrijven).
Als u verhinderd bent voor deze afspraak, neemt u dan zo spoedig mogelijk contact op met het Opnamebureau, bereikbaar:
- maandag tot en met vrijdag
- tussen 09.00 en 16.00 uur
- telefoonnummer (070) 210 2673
Telefoonnummers
Op werkdagen:
- polikliniek Anesthesiologie, Els Borst-Eilersplein 275, Den Haag (070) 210 1918
- Opnamebureau, Els Borst-Eilersplein 275, Den Haag (070) 210 2839
- POSA Zoetermeer, Toneellaan 1 2725 NA, Zoetermeer (079) 210 5310
Wat vindt u van deze patiënteninformatie?
Wij horen graag uw mening over deze folder. Wilt u na het lezen enkele vragen beantwoorden? U vindt de vragen via deze link: https://folders.hagaziekenhuis.nl/2228. Dank u wel.
Spreekt u geen of slecht Nederlands?
De informatie in deze folder is belangrijk voor u. Als u moeite heeft met de Nederlandse taal, zorg dan dat u deze folder samen met iemand leest die de informatie voor u vertaalt of uitlegt.
Do you speak Dutch poorly or not at all?
This brochure contains information that is important for you. If you have difficulty understanding Dutch, please read this brochure with someone who can translate or explain the information to you.
Czy Państwa znajomość języka niderlandzkiego jest żadna lub słaba?
Informacje zawarte w tym folderze są ważne dla Państwa. Jeśli język niderlandzki sprawia Państwu trudność, postarajcie się przeczytać informacje zawarte w tym folderze z kimś, kto może Państwu je przetłumaczyć lub objaśnić.
Hollandaca dilini hiç konuşamıyor musunuz veya kötü mü konuşuyorsunuz?
Bu broşürdeki bilgi sizin için önemlidir. Hollandaca dilinde zorlanıyorsanız, bu broşürü, size tercüme edecek ya da açıklayacak biriyle birlikte okuyun.
إذا كنتم لا تتحدثون اللغة الهولندية أو تتحدثونها بشكل سيء إن المعلومات الموجودة في هذا المنشور مهمة بالنسبة لكم. إذا كانت لديكم صعوبة في اللغة الهولندية، فاحرصوا عندئذ على قراءة هذا المنشور مع شخص يترجم المعلومات أو يشرحها لكم.